第11回 高血圧
高血圧(上)
2017.4.4
自覚症状なく心血管病 家庭でも測定し記録を
【相談者】
Sさん 48歳男性。職場の健康診断で高血圧(156/94mmHg)を指摘されました。特に自覚症状はありません。母と姉に高血圧があり、治療を受けています。心配になって来院しました。
わが国における高血圧者数は約4300万人(男性2300万人、女性2千万人)と推定され、高血圧有病率は年齢が高いほど高く、50歳以上の男性と60歳以上の女性では60%を超えています。
■放置すると?
高血圧の状態を放置していると、脳卒中、心筋梗塞、慢性腎臓病などの合併症が起こるリスクや死亡のリスクが高くなります。高血圧は自覚症状に乏しく、ある日突然生命の危機を招く恐れがあるため、「サイレントキラー(沈黙の殺し屋)」と呼ばれます。従って正しい理解と対策が重要です。
血液は心臓のポンプ作用によって全身の動脈に送り出されます。このときに動脈壁の内側にかかる圧力が血圧です。心臓が収縮して血液を送り出すときの血圧を収縮期血圧または最大血圧と言い、心臓が拡張するときの血圧を拡張期血圧または最小血圧と言います。これらは一般に上の血圧、下の血圧ともいわれ、例えば130/80mmHgといった二つの数字で表します。
初期には、頭痛や頭が重い感じ、めまい、動悸(どうき)、肩こりといった症状を認める場合がありますが、特有の症状はありません。Sさんのように健康診断や、家庭、スポーツジムなどでの血圧測定で判明することが多いです。
■診断は?
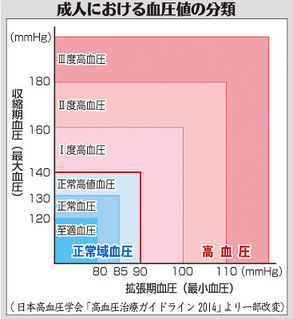
高血圧とは、血圧が基準値を超えて慢性的に高い状態です。成人における血圧値の分類では、診察室で収縮期血圧が140mmHg以上、拡張期血圧が90mmHg以上を高血圧と診断します。家庭血圧の場合、5mmHg低い135/85mmHg以上を高血圧と診断します。
高血圧はI度、II度、III度に分類され、高くなるほど心血管病のリスクが高くなります。Sさんの場合、現在の血圧が持続すればI度高血圧と診断されます。
■いつ測る?
家庭血圧計の普及により、自宅で血圧測定する人が多くなりました。血圧測定には、上腕で測定するタイプの血圧計を用いることをお勧めします。
血圧は朝起床後1時間以内、排尿後、朝食や服薬前および就床前に、座って1~2分安静にした後に測定します。一度に原則2回測定し、その平均値を記録します。
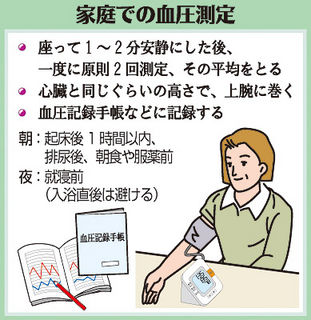
近年、家庭血圧値による高血圧診断が一般化しつつあります。診察室での血圧と家庭血圧に差がある場合、家庭血圧の値が診断に優先されますので、正確な測定と記録が求められます。ご自身で血圧記録手帳などに記入しておき、医師の診断の際に見せるようにしてください。
■血圧の変動は?
診察室での血圧値と家庭血圧値は必ずしも一致しません。「白衣高血圧」とは、診察室で測定した血圧が高血圧であっても、診察室以外では正常血圧を示す状態です。医師や看護師の白衣を見た診察室での緊張やストレスによる血圧上昇は良性というわけではなく、将来持続性高血圧に移行し心血管病の発症リスクを高めることもあります。
一方、診察室血圧が正常であっても、診察室以外での血圧が高血圧を示す状態は「仮面高血圧」と言います。仮面高血圧の心血管病の発症リスクは持続性高血圧と同程度です。早朝に血圧が高くなるタイプでは、朝に多い脳卒中や心筋梗塞などを引き起こすリスクが高いため、特に注意が必要です。睡眠中に血圧が下がらない夜間高血圧でも、臓器障害のリスクが高いことが知られています。
【相談者】
Sさん 48歳男性。職場の健康診断で高血圧(156/94mmHg)を指摘されました。特に自覚症状はありません。母と姉に高血圧があり、治療を受けています。心配になって来院しました。
わが国における高血圧者数は約4300万人(男性2300万人、女性2千万人)と推定され、高血圧有病率は年齢が高いほど高く、50歳以上の男性と60歳以上の女性では60%を超えています。
■放置すると?
高血圧の状態を放置していると、脳卒中、心筋梗塞、慢性腎臓病などの合併症が起こるリスクや死亡のリスクが高くなります。高血圧は自覚症状に乏しく、ある日突然生命の危機を招く恐れがあるため、「サイレントキラー(沈黙の殺し屋)」と呼ばれます。従って正しい理解と対策が重要です。
血液は心臓のポンプ作用によって全身の動脈に送り出されます。このときに動脈壁の内側にかかる圧力が血圧です。心臓が収縮して血液を送り出すときの血圧を収縮期血圧または最大血圧と言い、心臓が拡張するときの血圧を拡張期血圧または最小血圧と言います。これらは一般に上の血圧、下の血圧ともいわれ、例えば130/80mmHgといった二つの数字で表します。
初期には、頭痛や頭が重い感じ、めまい、動悸(どうき)、肩こりといった症状を認める場合がありますが、特有の症状はありません。Sさんのように健康診断や、家庭、スポーツジムなどでの血圧測定で判明することが多いです。
■診断は?
高血圧とは、血圧が基準値を超えて慢性的に高い状態です。成人における血圧値の分類では、診察室で収縮期血圧が140mmHg以上、拡張期血圧が90mmHg以上を高血圧と診断します。家庭血圧の場合、5mmHg低い135/85mmHg以上を高血圧と診断します。
高血圧はI度、II度、III度に分類され、高くなるほど心血管病のリスクが高くなります。Sさんの場合、現在の血圧が持続すればI度高血圧と診断されます。

■いつ測る?
家庭血圧計の普及により、自宅で血圧測定する人が多くなりました。血圧測定には、上腕で測定するタイプの血圧計を用いることをお勧めします。
血圧は朝起床後1時間以内、排尿後、朝食や服薬前および就床前に、座って1~2分安静にした後に測定します。一度に原則2回測定し、その平均値を記録します。

近年、家庭血圧値による高血圧診断が一般化しつつあります。診察室での血圧と家庭血圧に差がある場合、家庭血圧の値が診断に優先されますので、正確な測定と記録が求められます。ご自身で血圧記録手帳などに記入しておき、医師の診断の際に見せるようにしてください。
■血圧の変動は?
診察室での血圧値と家庭血圧値は必ずしも一致しません。「白衣高血圧」とは、診察室で測定した血圧が高血圧であっても、診察室以外では正常血圧を示す状態です。医師や看護師の白衣を見た診察室での緊張やストレスによる血圧上昇は良性というわけではなく、将来持続性高血圧に移行し心血管病の発症リスクを高めることもあります。
一方、診察室血圧が正常であっても、診察室以外での血圧が高血圧を示す状態は「仮面高血圧」と言います。仮面高血圧の心血管病の発症リスクは持続性高血圧と同程度です。早朝に血圧が高くなるタイプでは、朝に多い脳卒中や心筋梗塞などを引き起こすリスクが高いため、特に注意が必要です。睡眠中に血圧が下がらない夜間高血圧でも、臓器障害のリスクが高いことが知られています。
高血圧(中)
2017.4.11
減塩や運動心掛けて 降圧薬は複数併用も
【相談者】
Hさん 55歳男性。半年前から160/100mmHg以上の高血圧が続いています。時折、頭痛や肩こりがあります。家族から高血圧の治療を勧められ、来院しました。
高血圧の治療の目的は、高血圧の持続によってもたらされる心血管病の発症・進行・再発を抑え、死亡を減らすことです。そして、高血圧の患者さんが健康な人と変わらない日常生活を送ることができるようにすることです。
一般的な高血圧の場合、生活習慣の修正(第1段階)と降圧薬治療(第2段階)を行います。降圧薬治療を始める時期は、個々の患者さんの血圧値の分類と糖尿病、脂質異常症、慢性腎臓病など心血管病のリスクに応じて決めます。
■生活習慣は?
高血圧の発症や進行には環境因子が関係しますので、生活習慣を修正、改善することによって、高血圧の予防と降圧効果が期待できます。修正項目をまとめました(表1)。

減塩の目標は、1日食塩6グラム未満です。減塩はその程度に応じて降圧が期待できますので、少しずつ長期にわたって取り組むことが大切です。運動の降圧効果は明らかで、有酸素運動を中心に定期的に運動しましょう(目標は毎日30分以上)。
節酒も必要です。酒を飲んだ後の数時間は血圧が低下しますが、飲酒習慣は血圧上昇の原因になります。男性の1日の飲酒量は、日本酒1合またはビール大瓶1本以下、女性はその半量がお勧めです。寒冷が血圧を上げることから、冬にはトイレや浴室、脱衣所などの暖房に配慮しましょう。
■薬は?
減塩や運動などの生活習慣の修正だけで目標降圧レベルに達することが難しい場合、薬による治療を行います。Hさんは、中等度(II度)の高血圧が持続していますので、生活習慣の修正に加え、降圧薬による治療が必要になります。
一般に降圧薬は単剤を少量から始め、効果が不十分であれば増量するか他の種類の降圧薬を併用します。血管を広げるカルシウム拮抗薬、血管を収縮させる物質を抑制するアンジオテンシンII受容体拮抗薬、アンジオテンシン変換酵素阻害薬、循環血液量を減らす利尿薬、交感神経を抑えて血圧を下げる薬などがあります。降圧目標を達成するためには、多くの場合、2、3剤の併用が必要になります。
近年、違った作用を合わせ持った2、3剤の配合剤が使われています。第1選択薬ではありませんが、錠数や服用回数を減らし、飲み忘れを防ぐ効果が期待されます。なお、医療経済的メリットから、後発医薬品(ジェネリック)の使用が推奨されています。
■どこまで下げる?
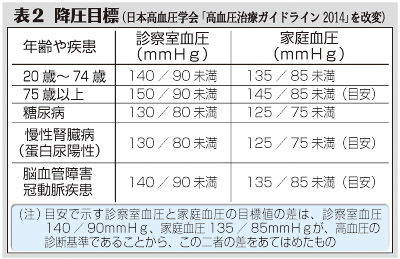
診察室血圧と家庭血圧に5mmHgの差がありますが、一般的な降圧目標は診察室140/90mmHg未満です。年齢や疾患ごとの目標値を表2にまとめました。臓器障害を伴うことが多い75歳以上の後期高齢者では、慎重に降圧治療を進め、最終目標は140/90mmHg未満とします。最近、血圧はできるだけ低めにコントロールする方が良いとされています。
■治療の中止は?
血圧には季節変動があり、夏に血圧が低くなる患者さんでは、降圧薬の減量あるいは中止が可能です。逆に冬には血圧が上昇して、降圧薬の増量や再開が必要になることも少なくありません。
1年以上血圧が正常化しても、減量や中止により6カ月以内に血圧が再上昇することが多く見られます。ストレスによる一時的な高血圧、臓器障害や合併症のない軽度(I度)の高血圧に限り、適正な生活習慣の継続と血圧の定期的な観察を条件に、主治医と相談の上、休薬を試みても良いでしょう。
【相談者】
Hさん 55歳男性。半年前から160/100mmHg以上の高血圧が続いています。時折、頭痛や肩こりがあります。家族から高血圧の治療を勧められ、来院しました。
高血圧の治療の目的は、高血圧の持続によってもたらされる心血管病の発症・進行・再発を抑え、死亡を減らすことです。そして、高血圧の患者さんが健康な人と変わらない日常生活を送ることができるようにすることです。
一般的な高血圧の場合、生活習慣の修正(第1段階)と降圧薬治療(第2段階)を行います。降圧薬治療を始める時期は、個々の患者さんの血圧値の分類と糖尿病、脂質異常症、慢性腎臓病など心血管病のリスクに応じて決めます。
■生活習慣は?
高血圧の発症や進行には環境因子が関係しますので、生活習慣を修正、改善することによって、高血圧の予防と降圧効果が期待できます。修正項目をまとめました(表1)。

減塩の目標は、1日食塩6グラム未満です。減塩はその程度に応じて降圧が期待できますので、少しずつ長期にわたって取り組むことが大切です。運動の降圧効果は明らかで、有酸素運動を中心に定期的に運動しましょう(目標は毎日30分以上)。
節酒も必要です。酒を飲んだ後の数時間は血圧が低下しますが、飲酒習慣は血圧上昇の原因になります。男性の1日の飲酒量は、日本酒1合またはビール大瓶1本以下、女性はその半量がお勧めです。寒冷が血圧を上げることから、冬にはトイレや浴室、脱衣所などの暖房に配慮しましょう。
■薬は?
減塩や運動などの生活習慣の修正だけで目標降圧レベルに達することが難しい場合、薬による治療を行います。Hさんは、中等度(II度)の高血圧が持続していますので、生活習慣の修正に加え、降圧薬による治療が必要になります。
一般に降圧薬は単剤を少量から始め、効果が不十分であれば増量するか他の種類の降圧薬を併用します。血管を広げるカルシウム拮抗薬、血管を収縮させる物質を抑制するアンジオテンシンII受容体拮抗薬、アンジオテンシン変換酵素阻害薬、循環血液量を減らす利尿薬、交感神経を抑えて血圧を下げる薬などがあります。降圧目標を達成するためには、多くの場合、2、3剤の併用が必要になります。
近年、違った作用を合わせ持った2、3剤の配合剤が使われています。第1選択薬ではありませんが、錠数や服用回数を減らし、飲み忘れを防ぐ効果が期待されます。なお、医療経済的メリットから、後発医薬品(ジェネリック)の使用が推奨されています。
■どこまで下げる?
診察室血圧と家庭血圧に5mmHgの差がありますが、一般的な降圧目標は診察室140/90mmHg未満です。年齢や疾患ごとの目標値を表2にまとめました。臓器障害を伴うことが多い75歳以上の後期高齢者では、慎重に降圧治療を進め、最終目標は140/90mmHg未満とします。最近、血圧はできるだけ低めにコントロールする方が良いとされています。

■治療の中止は?
血圧には季節変動があり、夏に血圧が低くなる患者さんでは、降圧薬の減量あるいは中止が可能です。逆に冬には血圧が上昇して、降圧薬の増量や再開が必要になることも少なくありません。
1年以上血圧が正常化しても、減量や中止により6カ月以内に血圧が再上昇することが多く見られます。ストレスによる一時的な高血圧、臓器障害や合併症のない軽度(I度)の高血圧に限り、適正な生活習慣の継続と血圧の定期的な観察を条件に、主治医と相談の上、休薬を試みても良いでしょう。
高血圧(下)
2017.4.18
血管や腎臓に障害 原因把握し根本治療
【相談者】
Tさん 60歳男性。10年ほど前から高血圧があります。近くの診療所から処方された降圧薬を服用し、血圧をコントロールしています。特定健康診査で肥満、脂質異常、腎機能低下(血清クレアチニン1・2mg/dL)を指摘され、来院しました。
内臓脂肪型肥満に加え、高血圧(130/85mmHg以上)、高血糖(空腹時110mg/dL以上)、脂質異常(中性脂肪150mg/dL以上、HDLコレステロール40mg/dL未満)の2項目以上を合併した状態を「メタボリックシンドローム」と言います。
この状態は動脈硬化を進行させることが知られています。Tさんは、メタボリックシンドロームと慢性腎臓病の存在が考えられ、まず生活習慣を改善し、高血圧以外のリスク因子の管理も必要です。
■合併症は?
高血圧の主な合併症を図に示します。血圧が高い状態が長期間続くと、血液の圧力に耐えるために、動脈の壁が厚くなって弾力を失い動脈硬化の状態になり、脳卒中、高血圧性網膜症、狭心症や心筋梗塞、大動脈瘤(りゅう)、大動脈解離、閉塞性動脈硬化症などの原因になります。心臓に負担がかかるため、心肥大となり心不全を引き起こすこともあります。
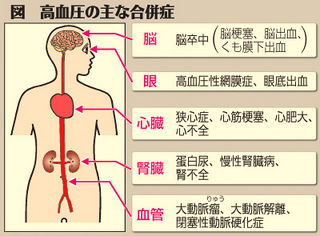
腎臓は特に影響を受けやすい臓器です。腎臓の細い動脈に硬化が起こり、徐々に慢性腎臓病が進行し、腎不全になって透析療法が必要になることもあります。Tさんは蛋白尿が見られず、腎硬化症による慢性腎臓病と診断されました。
血管や臓器に起こるさまざまな合併症を防ぐために、生活習慣を改善し、高血圧の治療を積極的に行うことが大切です。
■二次性高血圧とは?
高血圧はその原因によって本態性と二次性に分類されます。
「本態性高血圧」とは、血圧が高いことに明らかな原因がなく、遺伝や生活習慣が関係していると考えられているもので、患者の80~90%を占めます。一般に40~50代に徐々に血圧が上昇します。
「二次性高血圧」とは、何らかの病気(表1)があって起こるもので、患者の10~20%を占めます。腎実質性はその中で最も頻度が高く、腎臓自体に何らかの障害があり血圧が高くなるものです。腎血管性は腎動脈が狭くなって起こるものです。副腎、下垂体、甲状腺や副甲状腺のホルモン異常によるもの、薬の副作用によって起こる場合もあります。

夜間、睡眠中に10秒以上無呼吸を繰り返し、昼間に眠気が出る睡眠時無呼吸症候群では、血圧を下げる治療効果の出にくいことが多いです。
■診断は?
血圧が高くて受診された患者さんに対しては、まず二次性高血圧が疑われる特徴(表2)がないか、家族歴、臨床所見、臨床経過を参考に、血液や尿の検査、画像検査で診断した後に治療を始めます。血圧を上昇させる病気が明らかになれば、手術などにより根本から治すこともできるので、原因の早期診断が重要です。

【相談者】
Tさん 60歳男性。10年ほど前から高血圧があります。近くの診療所から処方された降圧薬を服用し、血圧をコントロールしています。特定健康診査で肥満、脂質異常、腎機能低下(血清クレアチニン1・2mg/dL)を指摘され、来院しました。
内臓脂肪型肥満に加え、高血圧(130/85mmHg以上)、高血糖(空腹時110mg/dL以上)、脂質異常(中性脂肪150mg/dL以上、HDLコレステロール40mg/dL未満)の2項目以上を合併した状態を「メタボリックシンドローム」と言います。
この状態は動脈硬化を進行させることが知られています。Tさんは、メタボリックシンドロームと慢性腎臓病の存在が考えられ、まず生活習慣を改善し、高血圧以外のリスク因子の管理も必要です。
■合併症は?
高血圧の主な合併症を図に示します。血圧が高い状態が長期間続くと、血液の圧力に耐えるために、動脈の壁が厚くなって弾力を失い動脈硬化の状態になり、脳卒中、高血圧性網膜症、狭心症や心筋梗塞、大動脈瘤(りゅう)、大動脈解離、閉塞性動脈硬化症などの原因になります。心臓に負担がかかるため、心肥大となり心不全を引き起こすこともあります。

腎臓は特に影響を受けやすい臓器です。腎臓の細い動脈に硬化が起こり、徐々に慢性腎臓病が進行し、腎不全になって透析療法が必要になることもあります。Tさんは蛋白尿が見られず、腎硬化症による慢性腎臓病と診断されました。
血管や臓器に起こるさまざまな合併症を防ぐために、生活習慣を改善し、高血圧の治療を積極的に行うことが大切です。
■二次性高血圧とは?
高血圧はその原因によって本態性と二次性に分類されます。
「本態性高血圧」とは、血圧が高いことに明らかな原因がなく、遺伝や生活習慣が関係していると考えられているもので、患者の80~90%を占めます。一般に40~50代に徐々に血圧が上昇します。
「二次性高血圧」とは、何らかの病気(表1)があって起こるもので、患者の10~20%を占めます。腎実質性はその中で最も頻度が高く、腎臓自体に何らかの障害があり血圧が高くなるものです。腎血管性は腎動脈が狭くなって起こるものです。副腎、下垂体、甲状腺や副甲状腺のホルモン異常によるもの、薬の副作用によって起こる場合もあります。

夜間、睡眠中に10秒以上無呼吸を繰り返し、昼間に眠気が出る睡眠時無呼吸症候群では、血圧を下げる治療効果の出にくいことが多いです。
■診断は?
血圧が高くて受診された患者さんに対しては、まず二次性高血圧が疑われる特徴(表2)がないか、家族歴、臨床所見、臨床経過を参考に、血液や尿の検査、画像検査で診断した後に治療を始めます。血圧を上昇させる病気が明らかになれば、手術などにより根本から治すこともできるので、原因の早期診断が重要です。
